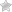Узнать больше о неврологических заболеваниях на букву «Т»: Токсическая энцефалопатия; Торсионная дистония; Травматическая энцефалопатия; Травмы периферических нервов; Транзиторная глобальная амнезия; Транзиторная ишемическая атака; Тромбоз кавернозного синуса; Туберкулезный менингит; Туберкулома головного мозга; Туберозный склероз.
Тромбоз кавернозного синуса: что это

Мнение врача
Внутричерепной и внутрипозвоночный флебит и тромбофлебит – серьезные заболевания, требующие немедленного вмешательства врачей. Они могут привести к образованию тромбов, которые представляют угрозу жизни пациента. Признаки этих заболеваний могут включать головные боли, изменения в зрении, головокружение, а также боли в области позвоночника. Лечение должно проводиться под контролем опытных специалистов, и важно обратиться за помощью при первых признаках возможного заболевания.
Тромбозы у детей
Возможные причины образования тромба у детей:
- тромбофилия ー врожденный дефицит антикоагулянтных факторов крови;
- лейкозы, другие онкологические заболевания;
- кожная фульминантная пурпура, синдром диссеминированного внутрисосудистого свертывания (развивается при тяжелых интоксикациях, воспалительных заболеваниях: панкреатит, перитонит и др.);
- наличие антифосфолипидных антител, волчаночного антикоагулянта, других аутоантител (антител к собственным клеткам).
Эпизоды появления тромбов у ребенка должны стать поводом к серьезному обследованию для определения причины.
Причины возникновения
В большинстве случаев это заболевание вторичное. Самостоятельная нозология включает всего 10-20% случаев. Этиофакторами выступают:
- Поражения ЦНС неинфекционной природы – открытые и закрытые черепно-мозговые травмы, нейрохирургические вмешательства, раковые опухоли мозга, метастазы.
- Инфекционные поражения. В первую очередь патологии носа и глазных орбит – ретробульбарный абсцесс, флегмона глазницы, фурункулез, отиты, риносинуситы, мастоидиты. Первопричиной могут стать бактериальные энцефалиты и менингиты. Иногда спровоцировать тромбоз кавернозного синуса способны грибковые инфекции, генерализованные вирусы и септицемия.
- Венозные тромбозы и расстройства гемодинамики. Их развитию способствует сердечная недостаточность, дегидратация, антифосфолипидный синдром. Опасным может быть длительное использование катетера центральной вены. Это приводит к образованию тромбозных масс.
- Гормональный дисбаланс, который способно вызывать длительное употребление оральных контрацептивов, беременность, восстановительный послеродовой период.
- Коллагенозы. В этом случае ТКС – первичный симптом системных заболеваний соединительной ткани. Это – синдром Шегрена, системная красная волчанка, болезнь Бехчета.
- Врожденная тромбофилия способствует возникновению тромбоза. Она вызывается генетическими аномалиями.
Трудности диагностики тромбоза мозговых вен (МВ) и венозных синусов (ВС) связаны с многообразием клинических проявлений, локализацией тромбоза, скоростью его развития, причиной заболевания [1—3]. В МВ и синусах твердой мозговой оболочки содержится около 70% крови, притекающей к головному мозгу, однако тромбоз МВ и ВС встречается значительно реже, чем артериальный. Течение тромбоза МВ и ВС является крайне вариабельным — от прогредиентного и рецидивирующего до доброкачественного и курабельного [4].
Об этом заболевании известно более 200 лет — первое описание тромбоза МВ и ВС в 1761 г. сделал J. Morgagni [5]. В 1825 г. французский врач M. Ribes [6] описал пациента с головной болью, эпилептическим приступом и делирием, у которого был обнаружен тромбоз МВ и ВС.
Проведение крупных эпидемиологических и клинических исследований ограничивает небольшое число больных с тромбозом МВ и В.С. Большинство публикаций об этом заболевании — казуистические сообщения. Результаты многоцентровых исследований были опубликованы только в течение последних 15 лет, в том числе международное исследование International Study on Cerebral Vein and Dural Sinus Thrombosis (ISCVDST) [7], основанное на 624 наблюдениях. В Итальянский регистр входят данные 706 случаев тромбоза МВ и ВС [8]. Одно из последних ретроспективных исследований [9], включающее 152 больных с тромбозом МВ и ВС, было проведено в 2021 г.
Эпидемиология
На сегодняшний день отсутствуют эпидемиологические исследования, посвященные тромбозу МВ и ВС, поэтому точный уровень заболеваемости неизвестен. Первые данные о частоте тромбоза МВ и ВС были получены по результатам аутопсий. H. Ehlers и C. Courville [10] в 1936 г., обобщив результаты 12 500 вскрытий, выявили 16 случаев тромбоза МВ и ВС, однако данные современных исследований [4] свидетельствуют, что заболеваемость в 10 раз выше.
Распространенность тромбоза МВ и ВС неоднородна. У большинства больных заболевание развивается в возрасте 20—50 лет. Заболевают также дети и люди пожилого возраста. В связи с этим эпидемиология заболевания отдельно описана для разных возрастных групп. По данным ISCVDST, заболеваемость тромбозом МВ и ВС у взрослых составляет 3—4 случая на 1 млн, а у детей и новорожденных — 7 случаев на 1 млн детского населения. До середины 60-х годов встречаемость тромбоза МВ и ВС у мужчин и женщин считали равной, однако, по последним сообщениям [7], тромбоз МВ и ВС чаще возникает у женщин, особенно в возрастной группе от 20 до 35 лет (соотношение мужчины: женщины равно 3:1). Широкая распространенность заболевания у женщин детородного возраста, вероятнее всего, связана с беременностью, послеродовым периодом и использованием оральных контрацептивов [11]. По данным исследования, проведенного в США в 1993—1994 гг., порядка 12 родов из 100 000 осложняются развитием тромбоза МВ и ВС [7]. Показано увеличение доли женщин среди пациентов с тромбозом МВ и ВС за последнее десятилетие, в настоящее время она составляет около 70%. Преобладание пациентов женского пола объясняется гормональными факторами. Около 1/3 женщин детородного возраста в западных странах используют оральные контрацептивы, что составляет примерно ½ пациентов с тромбозом МВ и ВС [12].
Достоверные данные относительно географических или этнических различий заболеваемости отсутствуют, однако при проведении нескольких исследований были получены заслуживающие внимания результаты. В 2021 г. были опубликованы данные исследования в регионе Аделаида (Австралия) с взрослым населением около 1 млн. При проведении ретроспективного анализа всех случаев тромбоза МВ и ВС за период 2005—2011 гг. заболеваемость составила 15,7 случая на 1 млн населения в год; было обнаружено почти равное распределение пациентов по полу (52% женщин, 48% мужчин) [13]. Распространенность тромбоза МВ и ВС в Нидерландах в 2008—2010 гг. составила 13,2 случая на 1 млн населения; в Хамадан (Иран) в 2009—2015 гг. — 13,5 случая на 1 млн населения [12].
Локализация
Тромбоз чаще локализуется в синусах твердой мозговой оболочки, чем в М.В. Наиболее распространен тромбоз верхнего сагиттального, сигмовидных и поперечных синусов, а далее — по степени убывания: тромбоз корковых вен, кавернозного синуса, мозжечковых вен. Тромбоз верхнего сагиттального синуса встречается в 46% случаев, сигмовидного или поперечного синусов — в 32%, нескольких синусов — в 20%, верхнего сагиттального синуса и поверхностных мозговых вен — в 40% случаев [4]. В 2/3 случаев тромбоз не ограничивается одним синусом, а распространяется на смежные синусы и вены. Изолированный тромбоз верхнего сагиттального синуса наблюдается в 13—55% случаев, сигмовидного и поперечного синусов — в 10%; в 40% случаев наблюдается гипоплазия синусов, которую трудно отличить от тромбоза [14].
В ретроспективном исследовании J. Liang и соавт. [15] были получены следующие данные: тромбоз верхнего сагиттального синуса встречался в 72,7% случаев, левого поперечного синуса — в 43,2%, левого сигмовидного синуса — в 43,2%, правого поперечного — в 36,4%, правого сигмовидного — в 36,4%, прямого синуса — в 9,1%. В 47,7% случаев тромбоз МВ и ВС сопровождался вторичными изменениями мозга (инфаркты выявлены в 43,2% случаев, кровоизлияния — в 27,3%). Чаще всего вторичные изменения локализовались в лобных (31,8%) и теменных (36,4%) долях. Субарахноидальные кровоизлияния встречались в 13,6% случаев, субдуральные гематомы — в 4,5%.
L. Zhou и соавт. [16] выявили тромбоз поперечного синуса у 65,0% больных, сигмовидного — у 55,6%, верхнего сагиттального — у 54,7%. Вторичные изменения головного мозга были обнаружены у 56,4% пациентов. Отек ограниченных участков мозга наблюдали у 30,8% больных, массивный отек — у 4,3%, внутричерепные гематомы — у 15,4%, субарахноидальные кровоизлияния — у 4,3%.
Факторы риска
К заболеваниям, которые наиболее часто ассоциированы с тромбозом МВ и ВС, относятся инфекции глазничной области, мастоидит, воспалительные заболевания среднего уха и лица, менингит. Воспалительные процессы в области сосцевидного отростка или лица являются предрасполагающим фактором для развития тромбоза поперечных и сигмовидных синусов. Причиной тромбоза кавернозного синуса являются инфекции околоносовых пазух (решетчатой и клиновидной) [3, 4]. S. Imam и cоавт. [17] описали тромбоз МВ и ВС у 39-летнего больного ветряной оспой.
Факторами риска развития асептического тромбоза МВ и ВС являются прием оральных контрацептивов, беременность, послеродовой период, черепно-мозговая травма (в том числе легкая), имплантация кардиостимулятора или длительное стояние подключичного венозного катетера с его тромбированием, опухоли, коллагенозы (системная красная волчанка, болезнь Бехчета, синдром Шегрена), заболевания крови (полицитемия, серповидно-клеточная анемия, тромбоцитопения), антифосфолипидный синдром, тромбофилия (чаще всего обусловлена мутациями в генах фактора V Лейдена и протромбина, дефицитом антитромбина III, протеина С), нефротический синдром. Наличие в анамнезе указаний на эпизоды повышенной свертываемости крови (тромбоз глубоких вен, тромбоэмболия артерий системы легочного ствола, инсульт, инфаркт миокарда, множественные выкидыши) дают основание предположить состояние первичной гиперкоагуляции. Состояния, сопровождающиеся вторичной гиперкоагуляцией, включают позднюю беременность, роды, наличие опухоли мозга. Нарушения гемодинамики включают дегидратацию, анемию, застойную сердечную недостаточность. Изменения сосудистой стенки могут возникать в результате травмы, опухоли мозга, вирусного энцефалита [3, 4]. В отдельных случаях предполагается связь тромбоза МВ и ВС с височным артериитом, гранулематозом Вегенера [18] и синдромом Черджа—Стросса [19].
В акушерско-гинекологической практике тромбоз МВ и ВС в основном встречается в послеродовом периоде, особенно в течение первых 3 нед после родов. К факторам риска развития заболевания относятся дегидратация, анемия, кесарево сечение, артериальная гипертония, инфекционные заболевания, возраст матери (15—24 года), тромбофилия [4]. Тромбофилия составляет 34,1% всех причин тромбоза МВ и ВС [4]. Чаще всего речь идет об аномалии фактора V, что придает ему устойчивость к активированному протеину С; реже встречаются мутации генов антитромбина III и протеинов С и S. Тромбоз может быть также обусловлен дефицитом факторов противосвертывающей системы крови и устойчивостью фактора V к протеину С. Кроме того, к тромбозу предрасполагает гипергомоцистеинемия. По данным исследования Y. Kapessidou и соавт. [20], наследственные и приобретенные формы тромбофилии явились причиной тромбоза МВ и ВС в 64% (7 из 11) случаев, в том числе дефицит протеина S выявлен у 4 пациентов, идиопатическая тромбоцитопеническая пурпура — у 2 пациентов (в одном случае ассоциированная с системной красной волчанкой, в другом — с антифосфолипидным синдромом).
По результатам нескольких исследований, проведенных по принципу «случай—контроль» [21—23], и одного метаанализа [8] прослеживается тесная связь между приемом оральных контрацептивов и развитием тромбоза МВ и В.С. Риск развития тромбоза может изменяться в зависимости от состава препаратов. Оральные контрацептивы третьего поколения характеризуются повышенным риском развития заболевания [21], а риск его развития при использовании контрацептивных пластырей аналогичен риску при приеме пероральных форм [24]. Примерно в 1/3 случаев, приводимых в литературе, этиология тромбоза МВ и ВС остается неясной [4].
Клиническая картина
Клиническая картина тромбоза МВ и ВС вариабельна. Средний период от появления симптомов до установления диагноза составляет 7 сут [7]. Наиболее частым начальным признаком тромбоза МВ и ВС является внезапная интенсивная головная боль, которая, как правило, бывает диффузной и плохо купируется анальгетиками. Его течение может быть острым (менее 48 ч), подострым (от 48 ч до 30 сут) и хроническим (более 30 сут). Затем возникают такие очаговые и общемозговые симптомы, как угнетение или спутанность сознания, эпилептические приступы (обычно парциальные с вторичной генерализацией и послеприступным параличом), гемипарез, афазия, застойные диски зрительных нервов, психические нарушения. Неврологическая симптоматика при тромбозе МВ и ВС чаще развивается подостро, в период от нескольких дней до 1 мес (в 50—80%), хотя может отмечаться и острое начало (в 20— 30%) [25].
Международным обществом головной боли определены диагностические критерии головной боли при тромбозе МВ и ВС:
A. Впервые возникшая головная боль, отвечающая критериям C и D.
B. Тромбоз М.В. и ВС, диагностированный с помощью методов нейровизуализации.
C. Одновременное развитие головной боли, очаговых неврологических симптомов и тромбоза МВ и ВС.
D. Головная боль, регрессирующая в течение 1 мес после начала специфического лечения.
При тромбозе МВ и ВС вследствие затруднения венозного оттока развивается венозный застой в головном мозге. Раздражение рецепторов, находящихся в стенке МВ, и интерорецепторов оболочек головного мозга при повышении давления в венозной системе мозга обусловливает появление головной боли. Нарушение венозного оттока приводит к повышению интракраниального давления и развитию гипоксии, вследствие чего возникают некротические изменения в ткани мозга. Около 90% пациентов в качестве основной жалобы при тромбозе МВ и ВС описывают упорную интенсивную головную боль, сильнее выраженную в утренние часы. Характерно усиление боли при пребывании больного в горизонтальном положении [25, 26].
Головная боль при тромбозе МВ и ВС не имеет специфических особенностей. Ее клинические проявления зависят от локализации и тяжести тромбоза, возраста пациента, времени от начала заболевания. Она реже встречается у пациентов пожилого возраста, чем у молодых, что может быть связано с меньшей частотой развития интракраниальной гипертензии и снижением активности системы восприятия боли у пожилых [26].
Головная боль при тромбозе в 50% случаев имеет подострое начало, усиливается в течение нескольких суток, однако может иметь приступообразный характер. В 10% случаев наблюдается громоподобная головная боль. Постепенно боль становится упорной, рефрактерной к обезболивающим препаратам и сохраняется в ночные часы, усиливается при физической нагрузке, проведении пробы Вальсальвы.
Субъективные характеристики головной боли не имеют диагностической ценности. Чаще наблюдается диффузная, преимущественно распирающая, головная боль, реже (в 42%) — локальная. Интенсивность болевого синдрома обычно умеренная или высокая. В большинстве случаев головная боль усиливается в ночные и ранние утренние часы, сопровождается тошнотой, рвотой и фонофобией. Может имитировать мигрень, головную боль напряжения, цервикалгию и никоим образом не связана с локализацией патологического процесса [27].
Головная боль может быть следствием хронического течения тромбоза МВ и В.С. Ее особенность заключается в том, что указаний на острый эпизод головной боли или возникновение неврологической симптоматики не отмечается, однако при МРТ в режиме веносинусографии обнаруживаются признаки тромбоза одного из В.С. Преобладает двусторонняя головная боль давящего или распирающего характера со склонностью к постоянству, усиливающаяся при физическом напряжении или эмоциональном переживании [2].
В проспективном исследовании изучались характеристики головной боли у 123 пациентов с тромбозом МВ и В.С. Из исследования были исключены пациенты с интракраниальной гипертензией и менингитом. Было показано, что у 14% больных головная боль была единственным проявлением заболевания. У 88% пациентов в тромбоз вовлекались поперечные синусы, и почти во всех (за исключением одного) случаях одностороннего венозного тромбоза имела место ипсилатеральная головная боль. Пациенты часто характеризовали головную боль как постоянную, одностороннюю, имеющую высокую интенсивность и пульсирующий характер. В большинстве случаев пациенты отмечали внезапное начало приступа, 3 пациента описывали «громоподобный» характер головной боли. Болевой синдром регрессировал в течение нескольких суток или недель после начала лечения тромбоза МВ и В.С. Прогноз во всех случаях был благоприятным. Авторы предположили, что патогенез головной боли при отсутствии интракраниальной гипертензии связан с раздражением нервных окончаний в стенках окклюзированных МВ и ВС [28].
Отек дисков зрительных нервов наблюдается у 45—86% больных с тромбозом МВ и В.С. Начальными проявлениями могут быть эпилептические приступы, частота которых составляет от 10 до 60%. Очаговые неврологические симптомы (парезы, дизартрия, зрительно-пространственные нарушения, гомонимная гемианопсия) встречаются у 15% больных [7, 27].
Результаты трехлетнего клинического исследования пациентов с тромбозом МВ и ВС показали, что у 60% (29 из 48) больных развивалась головная боль: мигрень (у 14), головная боль напряженного типа (у 13), другие виды головной боли (у 2). При дальнейшем обследовании (средний период 44 мес) хроническая мигрень была диагностирована у 25% (6 из 24) пациентов. У большинства пациентов выявлены микрогематомы. В исследовании R. Cumurciuc и соавт. [29] у 30% пациентов с тромбозом МВ и ВС в течение 3 мес наблюдалась хронизация головной боли. В ретроспективном исследовании L. Zhou и соавт. [16], в которое входили 117 пациентов с тромбозом МВ и ВС, было показано, что головная боль наблюдалась у 87,2% больных, эпилептические приступы — у 31,6%, очаговые неврологические симптомы — у 29,9%, зрительные нарушения — у 26,5%, нарушения сознания — у 15,4%.
Диагностика
В связи с отсутствием патогномоничных клинических симптомов, важнейшее значение при диагностике тромбоза МВ и ВС имеют инструментальные методы исследования. В последние годы совершенствование нейровизуализационных технологий открывает новые возможности для диагностики заболевания (МРТ, МРТ- и КТ-веносинусография). При К.Т. и МРТ в стандартных режимах можно выявить отек мозга, очаги некротических изменений в ткани мозга, дефект наполнения в области слияния синусов («дельта-признак»), а также признаки венозного тромбоза (повышение интенсивности сигнала от измененного ВС в режимах Т1 и Т2, а также T2-FLAIR) [2, 3, 30].
Если после проведения МРТ или КТ диагноз остается неясным, возможно выполнение дигитальной субтракционной ангиографии, которая позволяет выявить не только тромбоз ВС, но и редко встречающийся изолированный тромбоз М.В. Также в ходе дигитальной субтракционной ангиографии возможно выявление расширенных и извитых вен, что является косвенным признаком тромбоза В.С. Вместе с тем необходима тщательная оценка данных нейровизуализации для исключения диагностических ошибок, которые могут быть обусловлены, например, гипо- или аплазией синусов [2, 3]. В недавнем исследовании J. Kang и соавт. [31] было показано, что метод ASL-перфузии при МРТ позволяет с высокой точностью диагностировать тромбоз МВ и ВС.
При подозрении на наследственную тромбофилию определяют уровень гомоцистеина, концентрацию и активность антитромбина III, протеинов С и S, тромбофилических мутаций: мутации в гене метилентетрагидрофолат-редуктазы —
C
677
T
; мутации в гене фактора свертывания крови V —
G
1691
A(фактор V Лейдена); мутация в гене протромбина —
G
20210
A[2, 3, 25].
При приеме оральных контрацептивов и болезнях печени снижается концентрация всех трех факторов противосвертывающей системы крови одновременно, а при беременности — в первую очередь протеинов С и S. При нефротическом синдроме концентрация антитромбина III снижается, а протеинов C и S повышается. Нарушения противосвертывающей системы крови — далеко не единственная причина тромбоза МВ и ВС: заболевание может быть обусловлено антифосфолипидным синдромом и коагулопатией. Диагноз подтверждается исследованием волчаночного антикоагулянта, антител к кардиолипину и β2-гликопротеину, факторов свертывания крови, определением фактора Виллебранда.
Лечение
Основной целью лечения при тромбозе МВ и ВС является восстановление их проходимости. По данным разных исследований, применение прямых антикоагулянтов в остром периоде тромбоза МВ и ВС улучшает прогноз и уменьшает риск развития инвалидизации. Эффективность применения гепарина в лечебной дозировке доказана в двойных слепых плацебо-контролируемых исследованиях. Геморрагический компонент при тромбозе МВ и ВС не является противопоказанием к введению гепарина в лечебной дозе. Начальная доза гепарина составляет 5000 ЕД и вводится внутривенно болюсно, после чего переходят на внутривенное капельное введение со скоростью 1000 ЕД/ч. Средняя суточная доза препарата составляет 20 000—40 000 Е.Д. Активированное частичное тромбопластиновое время следует контролировать каждые 3 ч; оно должно быть увеличено вдвое по сравнению с нормой. Если желаемого результата достичь не удается, дозировку гепарина ступенеобразно увеличивают каждые 6—8 ч на 100—200 Е.Д. По завершении острой фазы заболевания рекомендуется перевести пациента на пероральный прием варфарина. При этом на фоне продолжения введения прямых антикоагулянтов назначают варфарин под контролем международного нормализованного отношения (МНО) (МНО 2—3), затем гепарин отменяют, а пероральный прием варфарина продолжают в течение 8—12 мес [4, 32].
В исследовании ISCVDST [7] 80 больных из 624 с тромбозом МВ и ВС получали низкомолекулярные гепарины. У 79% из них наступило выздоровление, у 8% отмечалась легкая симптоматика, у 5% наблюдались значительно выраженные неврологические нарушения, у 8% наступил летальный исход. Эти данные свидетельствуют об эффективности и безопасности применения низкомолекулярных гепаринов в остром периоде тромбоза МВ и ВС.
J. Scott и соавт. [33] первыми сообщили об эффективности применения локальной тромболитической терапии (ТЛТ) при тромбозе МВ и В.С. Наряду с медикаментозной ТЛТ [34] в последние годы при тромбозе МВ и ВС применяются инструментальные методы удаления тромбов из синусов твердой мозговой оболочки — тромбэктомия [35] и декомпресcивная трепанация черепа [30].
Летальность
Летальность при тромбозе МВ и ВС составляет 5—10% [5, 30]. Снижение летальности обусловлено повышением качества оказания стационарной помощи и улучшением диагностики заболевания [36], а также уменьшением частоты черепно-мозговых травм и тяжелых инфекционных заболеваний. Применение антикоагулянтной терапии и декомпрессивной трепанации черепа оказало положительное влияние на выживаемость пациентов [12, 30].
Рецидивирующее течение
Частота развития рецидивов тромбоза МВ и ВС остается неизвестной. В исследовании P. Palazzo и соавт. [37], включавшем 187 пациентов, средний период наблюдения составил 73 мес, средняя продолжительность лечения антикоагулянтами — 14 мес. Повторный тромбоз МВ и ВС был диагностирован у 6 пациентов, экстракраниальный венозный тромбоз — у 19. Частота рецидивов венозного тромбоза через 1 год составляла 3%, через 2 года — 8%, через 5 лет — 12%, через 10 лет — 18%. По результатам исследования ISCVDST [7], частота развития рецидивов тромбоза МВ и ВС была 2,2%, экстракраниального венозного тромбоза — 3%; период наблюдения составлял 16 мес.
Прогноз
При начале лечения на ранних стадиях тромбоза МВ и ВС более чем у 90% больных прогноз является благоприятным. При отсутствии лечения тромбоза МВ и ВС прогноз является неблагоприятным в 15% случаев, летальность достигает 10%, но даже при значительно выраженных неврологических нарушениях возможно полное спонтанное восстановление. Факторами риска развития неблагоприятного прогноза заболевания являются быстрое прогрессирование тромбоза с угнетением сознания, генерализованные эпилептические приступы в дебюте заболевания, детский и старческий возраст пациентов, локализация тромбоза (мозжечковые вены и глубокие МВ) [4, 7].
Авторы заявляют об отсутствии конфликта интересов.
Опыт других людей
“Опыт других людей”
Многие люди, столкнувшись с внутричерепным или внутрипозвоночным флебитом и тромбофлебитом, делятся своим опытом и советами. Они подчеркивают важность своевременного обращения к врачу и соблюдения рекомендаций специалистов. Некоторые отмечают, что регулярные физические упражнения и здоровый образ жизни помогли им справиться с этими заболеваниями. Другие рассказывают о важности принятия предписанных лекарств и регулярного контроля состояния здоровья. Опыт других людей может быть полезным для тех, кто столкнулся с подобными проблемами, и помочь им принять правильные решения для своего здоровья.
Механизм развития
В основе патогенеза ТКС лежит триада Вирхова:
- Повреждение стенок сосудов.
- Замедление кровообращения.
- Усиление вязкости крови.
Это приводит к локальной адгезии и слипанию тромбоцитов. Таким образом формируется красный или первичный тромб. Большое количеству трабекул в пещеристой пазухе способствует его росту и распространению по венам внутри черепа.
Морфологические изменения вызывает закупорка региональных вен и повышение внутричерепного давления. Нарушается интракраниальный кровоток. Усиливается гидростатическое давление. Это приводит к отеку головного мозга. Из-за застоя венозной крови в синусах начинается остановка физиологического всасывания цереброспинальной жидкости. Подобные обстоятельства повышают риск геморрагии или инфаркта мозга.
Причины развития тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Наружная стенка сигмовидного синуса утолщается и изменяет окраску. Из голубой стенка сигмовидного синуса становится белой или желто-серой. В дальнейшем образуются грануляции или некроз. Если своевременно не производится операция, то воспалительный процесс распространяется на внутренний эндотелиальный слой стенки сигмовидного синуса.
Повреждение эндотелия и изменение биохимического состава крови, вызванные проникшими микробами или их токсинами в сочетании с замедлением тока крови, ведут к образованию вначале пристеночного, а затем обтурирующего (закупоривающего) тромба (тромбоз сигмовидного синуса).
Диагностика магнитно-резонансная ангиография сосудов головного мозга производится при подозрении на тромбофлебит сигмовидного синуса.
Тромбоз сигмовидного синуса чаще бывает ограниченным, но он может иногда распространиться ретроградно на поперечный синус вплоть до слияния венозных синусов или даже на синусы противоположной стороны, а книзу — на луковицу яремной вены и яремную вену вплоть до безымянной вены. Возможно распространение процесса тромбофлебита и тромбоза на верхнюю и нижнюю каменистый и пещеристый синусы.
Образование тромба является защитной реакцией на проникновение инфекции, но вместе с тем и опасным осложнением тромбофлебита. При маловирулентной инфекции и хороших иммунобиологических реакциях организма тромб может остаться стерильным (известны случаи неожиданного нахождения старого тромба в сигмовидном синусе на МРТ головного мозга (ангиография) и у лиц, умерших от заболеваний, не связанных с ухом). Однако в преобладающем большинстве случаев тромб инфицируется, нередко нагнаивается и сам становится источником инфекции. С током крови инфицированные эмболы или бактерии попадают в малый или большой круг кровообращения.
При хроническом отите преобладают метастазы тромбов в легких. Возможно ретроградное распространение тромба на впадающие в поперечный синус вены мозговых оболочек с образованием абсцесса в мозжечке или затылочной доле мозга. Абсцесс мозжечка или головного мозга может возникнуть также при нагноившемся тромбе путем разрушения внутренней стенки пазухи и распространения процесса на субарахноидальное пространство и мозговую ткань.
Сепсис («заражение крови») может развиться в результате поступления микроба через стенку синуса и без образования тромба (чаще при остром отите). Наконец, очень редко встречается и такая форма сепсиса, которая вызывается поступлением инфекции в общий ток кровообращения из множественных тромбированных мелких костных вен сосцевидного отростка (остеофлебитическая пиемия).
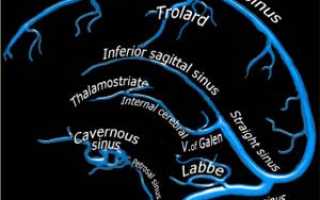
Анатомия желудочков головного мозга с обозначением вен, значимых во время хирургических вмешательств.
Клиническая картина

- Головную боль без специфических характеристик. Если первопричиной стали инфекции, цефалгия усиливается в горизонтальном положении.
- Тошноту и рвоту.
- В некоторых случаях гипертермию и лихорадку.
- Офтальмологические проявления включают боль при нажатии на периорбитальные области, отечность, болезненность глазного яблока. Возможен двусторонний или односторонний экзофтальм, хемоз, резкая потеря зрения.
- Отек височно-лобной области и щеки, ее покраснение или бледность.
- Нарушение общего состояния. Оно может варьироваться от оглушения до комы.
- Очаговая неврологическая симптоматика включает сенсорную афазию, монопарезы, параличи, генерализованные или фокальные эпилептические припадки.
- Опущение верхнего века.
- Ограничение движений глазного яблока.
- Нарушение чувствительности в области, где произошла иннервация черепных нервов.
- Сглаженность носогубной складки.
- Разные формы косоглазия.
Способы диагностики
Патогенетические симптомы тромбоза кавернозного синуса отсутствуют. Это затрудняет диагностику. Отличать болезнь необходимо от сепсиса, поражения сигмовидной пазухи, ретробульбарного кровоизлияния, саркомы и глиомы тканей глазниц. Для постановки диагноза необходимы следующие процедуры:
- Осмотр и сбор анамнеза.
- Проверка неврологического статуса. При этом отмечается угнетение краниального и зрачкового рефлекса, экзофтальм, гипестезия, бульбарные расстройства. Возможны центральные парезы, косоглазие, позитивные менингеальные знаки.
- Показана консультация у офтальмолога. Специалист может обнаружить выпадение полей зрения, хемоз, нечеткость границ диска зрительного нерва, расширение венозных сосудов глазного дна.
- Анализ крови показывает нейтрофильный лейкоцитоз, анемию и увеличение СОЭ, тромбоцитопению.
- При заборе люмбальной пункции выявляется повышенный уровень белка, лейкоциты и эритроциты в ликворе. У трети больных это обследование ничего не выявляет.
- КТ обнаруживает сужение мозговых желудочков и цистерн, зон повышенной плотности. Визуализировать тромб можно при использовании контраста.
- МРТ – наиболее информативное обследование.
Узнать адреса диагностических центров столицы можно через сайт «Единый центр записи КТ/МРТ/УЗИ в Москве». Тут размещен прейскурант на диагностику и отзывы пациентов.
Диагностика и лечение тромбозов в Медицинском
Специалисты медицинского центра “Парацельс” помогут в диагностике и устранении этой патологии, обеспечат поддержку в реабилитационном периоде, дадут рекомендации по дальнейшей профилактике.
В нашем центре для диагностики и лечения применяется оборудование экспертного класса ведущих мировых производителей. Приём ведут практикующие хирурги-флебологи.
На базе «Операционной №1» проводятся флебологические операции при заболевании вен. Ключевое преимущество сети Медицинских центров “Парацельс”— это высококвалифицированные профессионалы-хирурги с огромным практическим опытом.
Медикаментозное лечение
Основу лекарственной терапии составляют антикоагулянты (разжижают кровь, препятствуют увеличению тромба), фибринолитики и тромболитики (растворяют уже имеющиеся сгустки), антиатеросклеротические препараты (снижают уровень холестерина). При необходимости как симптоматическая терапия могут понадобиться анальгетики, противовоспалительные, кардиотонические средства, витамины, минералы и прочее.
Хирургическое лечение
Существуют такие способы оперативного лечения заболевания:
- тромбэктомия ー удаление тромба;
- стентирование (расширение при помощи каркаса) и шунтирование (создание обходного пути кровотока) при атеросклеротическом поражении артерий;
- артериовенозное шунтирование.
Если тромб удалить не удается, можно установить кава-фильтр ー приспособление помещается в вену выше уровня закупорки, чтобы не дать ему сместиться и закрыть просвет сосудов жизненно важных органов.
Терапия
Главная цель – профилактика нарастания внутричерепной гипертензии. Необходимо восстановление кровотока и угнетение воспалительных процессов. Надо предотвратить рецидив. Если первичная патология бактериального генеза показано назначение антибиотиков. Комплексный подход включает:
- Антитромботические препараты с постепенной отменой антикоагулянтов. На постоянной основе возможно использование дипиридамола и аспирина.
- Антибактериальная терапия включает длительное назначение субмаксимальных и максимальных доз антибиотиков широкого спектра действия. Если этиофактор является ринусогенным необходима терапия воздействующая на анаэробную микрофлору.
- Лечение, направление на снятие симптомов позволяет купировать судорожные припадки, бороться с отеком головного мозга. Для максимального эффекта показано комбинировать антикоагулянты с препаратами НПВС.
- При расстройствах дыхания возможен перевод пациента на ИВЛ с гипервентиляцией легких.
Хирургическое вмешательство

Профилактические меры
Специфической профилактики болезни не существует. Снизить риск заболевания можно при раннем выявлении и лечении патологий – этиофакторов и коагулопатий.
Литература:
- Дубовицкая Ю. И., Максимова М. Ю., Брюхов В. В. , Кротенкова М. В./ Диагностика тромбоза мозговых вен и венозных синусов//РМЖ – 2017 — №21.
- Крюков А. Т., Пальчун В. Т./ Оториноларингология// 2001.
- Изаева Т. А., Фейгин Г. А./ К классификации и лечению флебитов и тромбозов крупных вен лица и кавернозного синуса риносинусогенного генеза// Российская ринология – 1996 — №5.
Факторы риска развития тромбоза
Вероятность развития заболевания повышают такие факторы:
- возраст старше 50 лет;
- ожирение;
- курение, алкоголизм, наркомания;
- неправильное питание;
- малоподвижный образ жизни;
- травмы;
- потребность в частых внутривенных инъекциях и процедурах, связанных с нарушением целостности сосудов (забор крови, гемодиализ, установка венозного катетера) ー повышают риск развития флебита, воспаления венозной стенки.
Частые вопросы
Какие симптомы характерны для внутричерепного и внутрипозвоночного флебита и тромбофлебита?
Симптомы внутричерепного и внутрипозвоночного флебита и тромбофлебита могут включать головную боль, головокружение, изменения в зрении, боли в спине, онемение и слабость в конечностях.
Какие причины могут привести к развитию внутричерепного и внутрипозвоночного флебита и тромбофлебита?
Причины развития внутричерепного и внутрипозвоночного флебита и тромбофлебита могут включать тромбоз, воспаление сосудов, травмы, хирургические вмешательства, инфекции и нарушения кровотока.
Полезные советы
СОВЕТ №1
При появлении симптомов внутричерепного или внутрипозвоночного флебита и тромбофлебита, немедленно обратитесь к врачу для профессиональной консультации и назначения лечения.
СОВЕТ №2
При длительном сидячем или стоячем положении старайтесь делать перерывы для физических упражнений и упражнений для ног, чтобы улучшить кровообращение и снизить риск развития флебита и тромбофлебита.
СОВЕТ №3
При наличии факторов риска, таких как ожирение, курение, наследственность, следите за своим здоровьем, ведите активный образ жизни, и регулярно проходите медицинские обследования для своевременного выявления и профилактики заболеваний сосудов.